
Абдоминальная боль: дифференциальная диагностика, возможные лечебные подходы
Проблема боли в животе существует потому, что боли могут сопровождать чрезвычайно большое число заболеваний. Причиной болей в брюшной полости является одна из трех обширных нозологических групп:
- заболевания органов брюшной полости (в том числе и острые, требующие срочного хирургического вмешательства);
- иррадиирующие боли при заболеваниях, локализующихся вне брюшной полости (это т.н. псевдоабдоминальный синдром (ПАС) – симптомокомплекс, включающий проявления, напоминающие клиническую картину “острого живота”, но формирующийся патологией других органов – сердце, легкие, плевра, эндокринные органы, интоксикации, некоторые формы отравлений и др.);
- системные заболевания.
Воспаление и ишемия также способны вызывать висцеральную боль, при этом воспаление может повышать чувствительность нервных окончаний и снижать порог чувствительности к боли от других стимулов (в том числе и в процессе развития одного заболевания в разные его фазы). В механизмах возникновения и прогрессирования боли при воспалении участвуют многие биологические активные вещества (брадикинин, серотонин, гистамин, простагландины и др.).
Перечисленные коротко патофизиологические механизмы формирования абдоминальной боли являются исходной трудностью, нередко приводящей к поздней, в лучшем случае отсроченной диагностике. Вот почему повторное обращение к этой проблеме всегда является важным и полезным.
Следует подтвердить целесообразность термина “острый живот”, которым обозначают состояния, возникающие в течение нескольких часов или дней и характеризующиеся ограниченными или диффузными явлениями раздражения брюшины. В первые часы, а иногда дни наблюдения за такими больными выделяют группу нуждающихся в оперативном лечении. Больные, которые в хирургическом лечении не нуждаются, должны быть переданы терапевтам, кардиологам, пульмонологам, гастроэнтерологам и др. Вот почему считать термин “острый живот” чисто хирургическим понятием вряд ли целесообразно, тем более, что большая часть больных в итоге оказывается нуждающейся в нехирургическом лечении.
Так как основным симптомом симптомокомплекса “острый живот” является боль, то и основным диагностическим приемом для выяснения ее причины является метод дифференциальной диагностики.
Первую группу составляют внутрибрюшные очаговые гнойные воспалительные процессы и их осложнения.
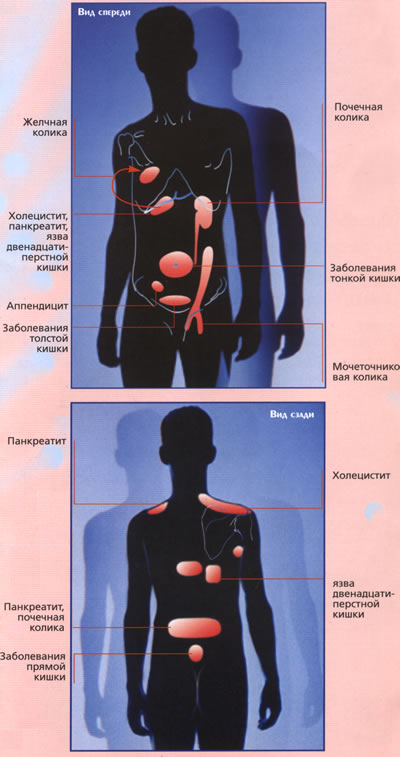
Острый аппендицит. Независимо от первоначальной локализации боли, в дальнейшем у абсолютного большинства больных боли и симптомы раздражения брюшины локализуются в правом нижнем отделе живота, фиксируется нарастающий лейкоцитоз и увеличение СОЭ. При отсутствии тенденции к нормализации названных показателей и при нарастании симптоматики показана лапаротомия. Необходимо иметь в виду и левостороннюю локализацию процесса при полном обратном расположении органов.
Нагноение кист и дивертикулов червеобразного отростка: клинических признаков, отличающих эту патологию от острого аппендицита, нет, но они могут появиться при проведении ургентного ультразвукового исследования.
Холецистит, эмпиема и водянка желчного пузыря. Локализация боли в правом верхнем отделе живота с симптомами раздражения брюшины или без таковых. Лейкоцитоз со сдвигом формулы влево и увеличение СОЭ. При обострении хронического холецистита у пожилых, при закупорке пузырного протока без признаков воспаления указанные признаки могут отсутствовать. Эту же симптоматику может продемонстрировать и острый аппендицит (при значительной длине и расположении аппендицита).
Наиболее надежным диагностическим приемом в данной ситуации является ультразвуковое исследование, так как рентгенологическое исследование при остром и обострении хронического процесса оказывается неэффективным.
Дивертикулит. Преимущественно в сигмовидной кишке; болезненность и симптомы раздражения брюшины, главным образом в левом нижнем отделе живота. Чаще болеют пожилые люди, страдающие патологией толстой кишки, нередко обострению предшествуют стойкие запоры (редко послабления). Нередко имеются явления частичной кишечной непроходимости и кровь в кале. Колоноскопия и ирригоскопия в этой ситуации противопоказаны. Анамнез, клиническое наблюдение и динамическое ультразвуковое исследование являются наиболее адекватными диагностическими приемами.
Острый аднексит. Симптомы раздражения брюшины незначительны. По клинико–лабораторным данным может быть сходен с любой острой очаговой патологией. Диагностический прием наиболее адекватный – ультразвуковое исследование, при неэффективности – лапароскопия.
В представленной группе болезней (особенно на ранней стадии) следует отметить преобладание местных симптомов над общими расстройствами. В осложненной стадии болезни – при стабилизации местных проявлений начинают нарастать и выходить вперед общие расстройства и интоксикация в первую очередь.
Перитонит (острый, хронический)
- Вследствие перфорации воспалительных, гнойно–воспалительных, язвенных процессов и трофических (в т.ч. и ишемических) расстройств желудочно–кишечного тракта: аппендикса, желчного пузыря, дивертикула толстой кишки (кисты аппендикса), кисты поджелудочной железы, половых органов у женщин. При этом боли становятся разлитыми, нарастают явления интоксикации; обусловленные язвенным процессом в желудочно–кишечном тракте: язва желудка и двенадцатиперстной кишки, простая язва тонкой кишки, язва толстой кишки при неспецифическом язвенном колите, язвы тонкой кишки при брюшном тифе, который вновь появился. Нередко анамнестические данные отвечают на вопрос о причине. Диагностика основана на обнаружении жидкости и свободного газа в брюшной полости (УЗИ и обзорная рентгеноскопия), обусловленные острым деструктивным панкреатитом. Наиболее важными диагностическими приемами являются ультразвуковое исследование (особенно в динамике) и лапароскопия, которая одновременно может оказаться и лечебной процедурой.
- Вследствие травматических повреждений и ранений полых органов, послеоперационных осложнений: анамнестические данные, динамическое наблюдение за больным, контроль за лабораторными тестами воспаления, гемоглобином.
- Туберкулезный перитонит: диагностика крайне сложна. Помогает обнаружение спаечного процесса в брюшной полости при отсутствии сколько–нибудь существенной патологии внутренних органов. Диагноз становится доказанным при обнаружении морфологического субстрата (при проведении лапароскопии), но существуют формы без туберкулезных бугорков – тогда может помочь серологическая диагностика и терапия ex juvantibus противотуберкулезными средствами. При рентгенологическом исследовании могут быть обнаружены обызвествленные лимфатические узлы; используются провокационные пробы.
- Сифилитический перитонит: поражение брюшины, выраженные перивисцериты при серологически доказанном сифилисе. При наличии жидкости в брюшной полости она носит геморрагический характер.
- Актиномикоз брюшины: диагноз очень труден, но может оказаться реальным, когда имеется актиномикоз внутренних органов. Поражение брюшины при этом составляет около 30%. В большинстве случаев клиника становится значимой при развитии “вторичной” инфекции брюшной полости.
- Паразитарные заболевания брюшины: встречаются редко и возникают, как правило, при перфорации полых органов и кист с выходом в брюшную полость возбудителей.
- Асцит–перитонит (у больных, страдающих патологией печени в стадии цирроза печени с выраженной портальной гипертензией). Подозрение о перитоните должно возникать всякий раз, когда асцит становится резистентным к проводимой терапии, если она адекватна с патогенетических позиций. Ранней формой диагностики является изучение асцитической жидкости на наличие летучих жирных кислот (они всегда свидетельствуют о наличии бактериального воспаления).
Кишечная непроходимость (острая, хроническая)
По механизму развития: механическая (спаечная, вследствие ущемления грыжи, опухоли, инвагинации – чаще у детей). У взрослых нередко причиной инвагинации являются полипы кишки, язвенные рубцы, закупорка просвета инородными телами (желчные камни, безоары и др.). При обтурации – боль схваткообразная, при странгуляции – наряду со схватками боль постоянна (часто явления шока); паралитическая (вследствие расстройства иннервации и кровоснабжения кишечной стенки), интоксикационная, вследствие тромбоза и эмболии мезентериальных сосудов, инфаркта брыжейки, после тяжелых операций, при перитоните, при тяжелых инфекциях, нервнорефлекторно; лекарственная – при лечении ганглиоблокаторами, b-адреноблокаторами в больших дозах и др.
Болезни, которые начинаются с болей и сопровождаются развитием желтухи:
а) острый и хронический калькулезный холецистит;
б) холедохолитиаз;
в) острый или обострение хронического панкреатита;
г) прогрессирующий стеноз терминального отдела общего желчного протока;
д) рак желчного пузыря, общего желчного протока и пожелудочной железы;
е) болезни печени: острый и обострение хронического гепатита, цирроз печени, первичный склерозирующий холангит, метастатическая печень.
Основной анализируемый признак – желтуха. Из лабораторных тестов наибольшее значение для подозрения о ее механическом характере имеет определение щелочной фосфатазы. Дальнейшая программа исследования, уточняющая характер и патогенез желтухи, должна строиться следующим образом:
Ультразвуковое исследование (выявляющее билиарную гипертензию – протоковую и внутрипеченочную; нередко при этом определяется и уровень препятствия. Им может быть не только открыта программа исследования, но и закончена).
Эндоскопия верхних отделов желудочно–кишечного тракта (могут быть получены относительные признаки поражения поджелудочной железы, поражение фатерова соска, опухоли желудка и двенадцатиперстной кишки, парафатеральный дивертикул с явлениями дивертикулита).
Ретроградная панкреатохолангиография (поражение панкреатических, общих желчных и печеночных протоков, камни в них, обтурирующая патология).
Лапароскопия (имеет преимущество в случаях, когда предыдущие методы не позволили уточнить диагноз, а клиническая картина заболевания свидетельствует о нарастании острого процесса – операция становится неизбежной. С помощью лапароскопии нередко удается не только установить уровень обтурации, но и провести разгрузку билиарной системы (дренировать желчный пузырь, рассматривая это как первый этап операции, дренировать малую сальниковую сумку и др.).
Правомочность существования и выделения этой группы больных, поступивших в клинику с диагнозом “острый живот”, не вызывает сомнений, потому что симптом желтухи у больных этой группы появляется позже.
Вторую группу заболеваний составляют болезни органов вне пределов брюшной полости, но формирующие симптомокомплекс, похожий на “острый живот” – т.н. “псевдоабдоминальный синдром” (ПАС).
Так, заболевания органов грудной клетки, формирующих ПАС, связаны с общностью иннервации грудной клетки и передней брюшной стенки (спинальные нервы для париетальной брюшины верхних 2/3 брюшной полости (ДX–L1) в начальной своей части проходят в грудной клетке, и острое заболевание сердца, легких и плевры в первые часы, при отсутствии физикальных и аускультативных данных, может быть истолковано, как острое заболевание органов брюшной полости. Определенную роль в формировании ПАС играют “отраженные боли” (зоны гипералгезии Г.А. Захарьина, 1885 г.; Геда, 1888 г.); раздражение диафрагмальных, симпатических и блуждающих нервов, участвующих в формировании солнечного сплетения; при пневмониях, в результате токсического воздействия на нервную систему “кишечной трубки” может наступить паралич желудочно–кишечного тракта различной интенсивности; остро развившаяся застойная сердечная недостаточность по большому кругу кровообращения вообще и острым растяжением глиссоновой капсулы в частности. При болезнях почек – ПАС развивается вследствие общности иннервации и рефлекторных связей между почечно–мочеточниковыми нервными сплетениями и желудочно–кишечными.
Поскольку основным симптомом ПАС является боль, то и основным диагностическим приемом для выяснения ее причин является метод дифференциальной диагностики. Программа исследования формируется в зависимости от симптомов, входящих в конкретный синдром. В качестве основного симптома ПАС, кроме боли, могут быть:
- нарастающая анемия
- падение артериального давления
- повышение температуры тела
- стойкий запор
- рвота
- понос
- изменение мочевого осадка
- желтуха
- изменения в биохимическом спектре крови.
“Поисковый осмотр – поэтажно” (верхняя, средняя, нижняя часть живота. При этом определяется патология желчного пузыря, поджелудочной железы; свободная жидкость в брюшной полости; определение диаметра сосудов – нижняя полая вена, аорта; определить патологию почек (камни, в т.ч. мочеточника, карбункул почки) или отвергнуть ее; установить патологию матки, придатков, какие–то редкие изменения и т.д.
Учитывая результаты поискового осмотра, следует осуществить детальное изучение патологического очага. При определенной клинической ситуации возможно осуществление поиска абсцессов, подпеченочных и надпеченочных инфильтратов и гнойников. При наличии желтухи – установить ее характер (механическая, паренхиматозная; если имеется гепатомегалия, то определить или отвергнуть “застойный” ее характер.
Вторым, наиболее логичным приемом исследования (если диагноз остался не ясен) следует считать “неотложную лапароскопию”. Метод позволяет провести дифференциальную диагностику острого аппендицита, острого холецистита, прободной гастродуоденальной язвы, острого панкреатита, инфаркта кишечника, острых заболеваний органов малого таза. При этом, если есть показания, одновременно может быть проведено дренирование брюшной полости, сальниковой сумки, холецистэктомия. Этих двух инструментальных исследований, как правило, достаточно, чтобы подтвердить или отвергнуть “острый живот”, утвердиться в диагностике ПАС, в значительной степени определить его причину и выбрать наиболее рациональный путь дальнейшей диагностики (ЭКГ, ЭхоКГ; рентгенологическое исследование, КТ; специальные лабораторные, серологические, морфологические исследования – в условиях специализированных стационаров).
Третью группу заболеваний, формирующих боли в животе, составляют: системные заболевания; общие заболевания, протекающие с выраженной интоксикацией; хронические и острые интоксикации; некоторые формы функциональных расстройств, протекающих с болями (синдром раздраженного кишечника – вариант, протекающий со “вздутием”).
Рассматривая эту группу заболеваний, следует иметь в виду:
- Прекоматозные состояния у больных, страдающих сахарным диабетом (гипергликемия, ацетоурия, гипогликемия).
- Тиреотоксический криз. Повышение температуры тела до фебрильных цифр, гиперемия и цианоз кожных покровов, особенно щек, шеи и конечностей, тахикардия до 150–160 ударов в минуту, увеличение пульсового давления, учащение дыхания, появление или нарастание психических расстройств. Очень часто возникают боли в животе, сопровождающиеся рвотой, диареей, что и служит причиной диагностики острого живота. Нередко тиреотоксический криз сопровождает желтуха, что является признаком нарастающей печеночной недостаточности. Скрининг–тестом тиреотоксического криза может служить определение в плазме крови концентрации связанного с белком йода (СБЙ), которая, будучи повышенной при тиреотоксикозе, резко возрастает во время криза. Вторым тестом является терапия ex juvantibus: внутривенное введение блокаторов синтеза тиреоидных гормонов – тиамазол в дозе 100 мг и b-блокаторов в дозе 2–10 мг (эффект около 3–4 часов).
- Гипотиреоидная кома:
б) “желчно–пузырная” – в связи с атонией желчного пузыря, при этом формируется клиническая картина гепатопанкреатического синдрома.
В диагностике помогает выявление гиперхолестеринемии, снижение уровня СБЙ ниже 3,5 мг%; из клинических данных – низкое артериальное давление, брадикардия, гипотермия, урежение дыхания, олигурия–анурия.
- Хроническая надпочечниковая недостаточность (криз): обращает на себя внимание пигментация кожи и слизистых; как правило, всегда имеются провоцирующие моменты.
- Интоксикация свинцом. Живот может быть напряжен, но все же доступен пальпации; признаки раздражения брюшины отсутствуют. В диагностике нужно учитывать данные анамнеза, искать “свинцовую” кайму, базофильную пунктацию эритроцитов, обращать внимание на выделение с калом копропорфирина, повышенное выделение с калом и мочой свинца. Важным является тяжелое состояние больного при отсутствии инструментально добываемых признаков патологии (в т.ч. УЗИ и др.).
- Порфирия (острая интермиттирующая). Колики в животе, парез мышц, тахикардия, лихорадка, артериальная гипертония с большой амплитудой; моча красноватая с последующим потемнением – этот важный феномен почти всегда “добывается” случайно. Страдают молодые люди (чаще женщины), заболевание проявляется вскоре после наступления половой зрелости (20–30 лет). В диагностике важно помнить, что всегда определяется уробилиноген, уропорфирин, порфобилиноген.
- Вторичная порфирия (в основе классической картины лежит парез капилляров брюшной полости). Определяется только корпопорфирин.
- Отравление талием. Сильные боли в животе, рецидивирующая рвота, понос – типа “рисового отвара” с примесью крови, обезвоживание, сгущение крови, олигурия, анурия. В диагностике следует особенно учитывать данные анамнеза, использование мышиного яда. В целом диагностика крайне сложна, а время ограничено, поэтому при подозрении следует ввести унитиол, внутрь – водную взвесь жженой магнезии и активированного угля, вести борьбу с обезвоживанием и коллапсом.
- Тетания (развивается при снижении уровня кальция, известно два клинических варианта: первый – с затруднением дыхания по типу удушья и второй – с болями в животе, связанными с парезом кишечника (выраженным в разной степени). В диагностике – симптом Хвостека, удлинение интервала Q–Т на ЭКГ, снижение уровня кальция. Клинические проявления купируются в/венным введением раствора кальция.
- Эссенциальная гиперлипидемия. Легко воспроизводит клиническую картину “острого живота” любого варианта (правоподреберный, левоподреберный; гепатоспленомегалия). Диагностика проста – сыворотка имеет “молочный вид” с высоким содержанием жиров.
- Хроническая почечная недостаточность.
- Гемохроматоз.
- Гемолитическая анемия.
- Системные васкулиты (абдоминальный вариант узелкового артериита, капилляротоксикоз). При их диагностике следует помнить, что геморрагические высыпания могут быть и на коже; высокая артериальная гипертензия, артралгии, кровянистая рвота, примесь крови в кале и отсутствие органических изменений отмечаются при программном обследовании.
- Болезнь Вебера–Крисчена (ненагнаивающийся панникулит). Основной субстрат болезни – это жировая ткань, в которой время от времени формируются асептические инфильтраты с последующей их динамикой и формированием “втянутого рубца” на коже – это видимая часть болезни. Различают кожный вариант; кожно–висцеральный; висцеральный (грудной и абдоминальный). Путь к диагнозу труден, нередко он лежит через повторные лапароскопии. В диагностике необходима биопсия сальника, жировой ткани, подозрительной на “необычность”.
- Сухотка спинного мозга. Знание ее в последнее время приобретает определенный смысл, т.к сифилис неуклонно растет. Если анализ болей в животе вызывает подозрение на наличие спинной сухотки, следует искать и другие симптомы этого страдания: глазные симптомы (анизокория, птоз, рефлекторная неподвижность); нарушение рефлексов (коленные снижены, отсутствуют); явления атаксии; атрофия зрительного нерва. Диагноз табеса абсолютно достоверен при наличии 4–х симптомов и весьма вероятен при наличии 3–х. Из лабораторных подтверждений необходима реакция Вассермана и исследование спинно–мозговой жидкости.
- Периодическая болезнь (абдоминальный вариант). Подозрение должно возникать всегда, если идет речь о народах Средиземноморья. На высоте болезни в крови можно выявить лимфоцитоз, спаечный процесс в брюшной полости при отсутствии видимых причин; при колоноскопии “бледный отек” слизистой оболочки толстой кишки.
- Функциональные расстройства, которые в последнее время оформились в “синдром раздраженного кишечника”. В отличие от других дискинетических расстройств он всегда протекает с болями – это и является его отличием. Наиболее часто в хирургический стационар попадают больные с вариантом, характеризующимся болями и вздутием живота, причем вздутие его может быть приступообразным. Диагностика осуществляется методом исключения органической патологии и отсутствием лабораторных изменений. В лечении функциональных расстройств используются “спазмолитики”, т.к. боль в значительной степени формируется за счет спазма. Из препаратов, которые обратили на себя внимание в последнее время, следует отметить Дюспаталин (мебеверин), который в терапевтических дозах оказывает прямой блокирующий эффект на натриевые каналы. Это сокращает приток натрия и предотвращает последовательность событий, приводящих к мышечному спазму (ограничение поступления кальция в клетку), что практически исключает развитие нежелательных эффектов, свойственных антихолинэргическим препаратам, работающим через мускариновые рецепторы. Мы располагаем опытом лечения Дюспаталином больных с синдромом раздраженного кишечника и функциональными расстройствами желчного пузыря и желчных путей, в том числе и сравнительным. Эффект лечения, по нашим данным, составил 90% и подтвержден изучением моторики кишечника и желчного пузыря, что очень важно при отсутствии нежелательных эффектов.