
Механическая желтуха, ее дифференциальная диагностика и лечение
Проблема диагностики и лечения заболеваний вызывающих механическую желтуху представляет большой интерес как для хирургов, так и для врачей всех других специальностей. Это связано с тем обстоятельством, что частота болезней сопровождающихся желтухой вообще, и механической в частности, не уменьшается. Неудовлетворительные результаты лечения больных с желтухой обусловлены:
незнанием практическими врачами клинической симптоматики,
значительно возросших диагностических возможностей в современной медицине,
неправильным выбором диагностической программы или
неверной трактовкой полученных результатов.
Как известно, что все желтухи делятся на механические, паренхиматозные и гемолитические. Синдром механической желтухи - один из главных признаков непроходимости внепеченочных желчных протоков различной этиологии. Сюда могут относиться:
опухоли (рак ПЖ, рак ФС, рак холедоха или 12 перстной кишки, опухоли Клаккина, метастазы в гепатодуоденальную связку),
желчно-каменная болезнь (холедохолитиаз, синдром Бувере и Миризза, постхолецистэктомический синдром),
нечастые болезни как стриктуры желчных протоков, склерозирующий холангит, индуративный головчатый панкреатит, папиллит, стеноз фатерова соска или ятрогенные повреждения холедоха, экзотические причины как описторхоз или аскоридоз и т.д.
к печеночной или печеночно-почечной недостаточности;
гнойному холангиту или холангитическим абсцессам печени;
сепсису;
билиарному циррозу печени.
Именно поэтому они требуют срочных диагностических и лечебных мероприятий.
Кратко клиника осложнений:
ПН или ППН. Этот термин является собирательным. На сегодняшний день физиологами описано более 500 функций печени. Точного определения ПН, принятого всеми, нет. По определению Э.И. Гальперина - это несоответствие между потребностями организма и возможностями печени. Синдром ПН возникает, как правило, вследствие ишемии печеночной и почечной паренхимы. В патогенезе её важная роль принадлежит не только характеру повреждения гепатоцитов (дистрофия, некробиоз, некроз), но и фактору поражения головного мозга, что во многом определяет тяжесть течения болезни. Поражение головного мозга связывают с накоплением в крови различных церебротоксических веществ: прежде всего аммиака, серосодержащих аминокислот, молочной кислота и т.д. Выделяют:
сверхострое течение ОПН (0-7 суток от начало желтухи); острое (8-28 суток); подострое (29 суток - 12 недель).
Исходом ПН может быть печеночная кома.
ППН клинически характеризуется слабостью, адинамией, сонливостью, нарастающей желтухой, снижением диуреза, вплоть до анурии. Тяжесть ПН коррелтрует с выраженностью желтухи.
Гнойный холангит - постоянный спутник обтурирующих и стенезирурющих поражений внепеченочных желчных протоков. Выраженность симптомов холангита зависит от тяжести морфологических изменений протоков. Катаральный и фибринозный холангит обычно проявляется повышением температуры тела, иктеричностью, умеренной болью в правом подреберье. Острый гнойный обтуртционный холангит может приобрести молниеносное течение с развитием в первые же сутки шока, ОПН.
Абсцедирующий холангит с образованием множеством мелких (1-2 мм в диаметре) или отдельных крупных гнойников в печени проявляется незначительной болью в правом подреберье, ознобом с высоким размахом температурной кривой (утром 37°C, вечером 39-40°C), увеличением печени, болезненностью при пальпации, гиперлейкоцитозом.
Диагностика и диффернциальная диагностика причин механической желтухи.
На основании только общеклинических исследований (пальпации, перкуссии и аускультации) и сбора анамнеза поставить правильный диагноз опухоли чрезвычайно сложно. На дожелтушном этапе такие клинические признаки, как боль в эпигастрии, похудание, потеря аппетита могли бы позволить заподозрить опухоль/но они не являются специфичными, и даже в сочетании с изменением некоторых лабораторных - показателей (анемия, снижение альбуминов, повышение СОЭ) не позволяют поставить правильный диагноз.
ДИАГНОСТИКА
Диагностика органов панкреатодуоденальной области в последние десятилетия заметно улучшилась. Это связано прежде всего с широким внедрением интраскопических методов исследования: ультрасонографии, фиброгастродуоденоскопии, компьютерной и магнитно-резонансной томографии, хотя полной удовлетворенности существующими методами диагностики нет. Поэтому продолжается поиск новых методов исследования, рационального сочетания раннее известных методов, новых диагностических алгоритмов, совершенствование старых диагностических приемов: от неинвазивных к инвазивным, от скрининговых методов к узкоспециализированным.
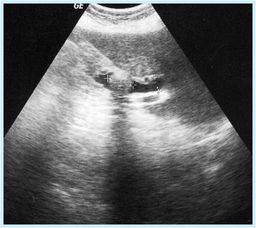
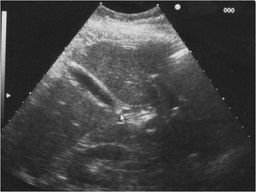
На первом месте в диагностике панкреатодуоденального рака справедливо стоит УЛЬТРАСОНОГРАФИЯ - скрининг-метод, значение которого трудно переоценить. За последние 15-20 лет это исследование стало отправной точкой любого диагностического алгоритма. Оно подкупает своей простотой, неинвазивностью, возможностью получения многочисленных срезов, полной безопасностью для больного. Современные приборы основанные на принципе серой шкалы позволяют диагностировать опухли поджелудочной железы в 95% случаев. Но ультрасонография имеет и недостаток: чем меньше опухоль, тем менее чувствителен этот метод диагностики. Опухоли менее 2 см в диаметре и метастазы менее 1 см плохо визуализируются. Ограничены его возможности также и для оценки результатов оперативного лечения и диагностики рецидивов.
При ультразвуковом исследовании диагноз опухоли устанавливается при выявлении основных и косвенных эхографических признаков этой патологии. Чаще всего имеется локальное увеличение головки поджелудочной железы наличием нечетко ограниченного новообразования неоднородной структуры и пониженной эхогенности. Из дополнительных признаков наиболее часто выявляется билиарная гипертензия, реже - расширение вирсунгова протока, еще реже дуоденостаз. На основании увеличения диаметра внутри - и внепеченочных желчных протоков можно косвенно судить о причине и локализации блока. Если при ультрасонографии не подтверждается холедохолитиаз, то у больных пожилого возраста это почти наверняка обозначает опухоль панкреато-дуодемальной области.
В последние годы появилось новое поколение аппаратов, предназначенных для эндоскопического ультразвукового исследования, позволяющих провести его путем введения датчиков в просвет двенадцатиперстной кишки и даже в просвет холедоха и вирсунгова протока при фиброгастродуоденоскопии, или в брюшную полость во время лапароскопии, или во время лапаротомии в просвет верхнебрыжеечной и воротной вены.
Эндоскопическое УЗИ проводится единым аппаратом, объединяющим ультразвуковой датчик и фиброволоконную оптику; при этом из просвета желудка, двенадцатиперстной кишки, холедоха и вирсунгова протока в радиусе 80 мм исследуется ткани окружающих органов, сосуды и лимфатические узлы. Эндоскопическое УЗИ адекватно демонстрирует тип, локализацию и степень выраженности билиарной обструкции. Это наиболее точный метод определения малых опухолей; метод позволяющий определить врастание опухоли в воротную вену и определить ее резектабельность. Внутрипротоковая эхограФия позволяет поставить диагноз «рак in situ», дифференцировать опухоль и вирсунголитиаз, определить положение камней в протоке и их величину. Интраоперационное УЗИ дает возможность оценки опухоли непосредственно после обнажения поджелудочной железы, произвести прицельную пункцию или биопсию.
Но ультразвуковые исследования имеют один общий недостаток - малую информативность при пневматизации кишечника или эмфиземе тканей передней брюшной стенки.
ЛАБОРАТОРНЫЕ МЕТОДЫ ДИАГНОСТИКИ
Следует сразу подчеркнуть, что лабораторная диагностика является обязательной, - но не решающей в распознавании панкреатодуоденального рака. Она сводится к дифференциальной диагностике желтух, выявлению функционального состояния печени, но не позволяет установить топический диагноз.
В комплексе биохимических проб наиболее важным является исследование пигментного обмена на основании определения билирубина крови. Для механической желтухи как опухолевого, так и другого генеза характерна гипербилирубинемия до 150-200-300 мкмоль/л (а иногда и выше), в основном за счет прямой фракции билирубина, т.е. связанного с глюкуроновой кислотой. Но при длительной - более 1-1,5 месяцев - и интенсивной желтухе из-за дегенеративных изменений печеночных клеток может повышаться и непрямой билирубин. Определение билирубина (уробилина) в моче и в кале (стеркобилина) мало значимы для диагностики.
Достаточно точным методом определения состояния печеночной паренхимы является определение активности трансферраз сыворотки крови (ACT, АЛТ), щелочной фосфатазы, гаммаглютаминтранспептидазы и лактат-дегидрогеназы. Для дифференциальной диагностики острого гепатита вычисляется коэффициент Де Ритиса (отношение АСТ/АЛТ), снижение которого ниже 1,0 характерно для вирусного гепатита. При механической желтухе отмечено, что более всего повышается активность ГГТП - в 20 раз, менее всего - активность ЛДГ - в 1,5 раза, значительно повышается и активность ЩФ.
Обязательным моментом лабораторной диагностики является определение сахара крови. Это косвенно может указывать на эндокринную недостаточность поджелудочной железы, иногда сопровождающую опухолевый процесс, при котором может иметь место Тенденция к развитию умеренной анемии и повышению СОЭ.
СЕРОЛОГИЧЕСКАЯ ДИАГНОСТИКА основана на исследовании опухолевых маркеров, в качестве которых по литературным данным чаще всего используется карбогидратный антиген СА 19-9, чувствительность этого метода при раке поджелудочной железы достигает 95%, специфичность 87%. В диагностике и динамическом наблюдении используется также антиген СА 242 и раковоэмбриональный антиген - РЭА. Уровень и СА 19-9 и С 242 одинаково зависит от стадия заболевания (от размера опухоли). Онкомаркеры могут быть использованы на всех стадиях лечебного процесса: в скрининге, диагностике определении прогноза и мониторинге. С другой сторона! существенное влияние на уровень, например, СА 19-9 оказывает присоединившаяся желтуха из-за снижения его метаболизма в печени.
ФИБРОГАСТРОДУОДЕНОСКОПИЯ является непременным методом диагностики, особенно при подозрении на рак фатерова соска и двенадцатиперстной кишки. Осмотр кишки через дуодоноскоп позволяет сразу же установить точный диагноз рака фатерова соска или двенадцатиперстной кишки, оделять биопсию опухоли и морфологическое исследование. При раке поджелудочной железы можно выявить и косвенные признаки опухоли - отсутствие желчи в просвете кишки, деформация и/или инфильтрация стенки кишки; и прямые признаки опухоли - прорастание стенок кишки и изъязвление. В некоторых случаях при ФГДС. возможна немедленная ликвидация механической желтухи либо путем агентирования опухоли, либо путем эндоскопической супрапапиллярной холедоходуоденостомии. Однако при небольших опухолях поджелудочной железы и опухолях холедоха ФГДС чаще всего не приносит значимой информации.
ЦИТОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ дуоденального содержимого, желчи и панкреатического сока позволяют иногда верифицировать диагноз, но забор желчи а тем более панкреатического сока сопряжен со значительно техническими трудностями.
КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ является высокочувствительным и специфичным методом диагностики панкреатодуоденального рака. Но указанный метод исследования целесообразно проводить только после УЗ И и ФГС по строгим показаниям.
Подготовка к проведению КТ дополняется контрастированием желудочно-кишечного тракта и одновременно внутривенным введением 40,0-76% урографина. Основными КТ - признаками опухолевого процесса в поджелудочной железе являются:
увеличение размеров железы; очаговое изменение плотности ее ткани; бугристость очертаний;атрофия, дистальной части железы; признаки обтурации холедоха и вирсунгова протока; отсутствие парапанкреатических и внутриорганных жировых прослоек; увеличение регионарных лимфатических узлов.
Рентгеновская компьютерная томография позволяет, визуализировать опухоли от 2 см и более в диаметре, и такого же размера метастазы в печени. В плане дифференциальной диагностике опухолевого роста и хронического панкреатита следует отметить, что для панкреатита характерна негомогенная структура всей (или почти всей) железы, плотность которой может достигать 30-50 единиц Хаунсфилда, равномерное увеличение железы в объеме, реже - атрофия ее ткани. Специфическим симптомом хронического панкреатита является обнаружение множества мелких кальцификатов в паренхиме и главном панкреатическом протоке, а также наличием мелких псевдокиет.
КТ может быть предпринята, как метод контроля за состоянием поджелудочной железы после хирургических вмешательств за стоянием дренажей в вирсумговом протоке: Значительным положительным моментом КГ является возможность исследовать железу и забрюшинное пространство даже при большой пневматизации кишечника, а отрицательным - ограничение к исследованиям по весу пациента, при этом уменьшается разрешающая способность метода.
МАГНИТНОРЕЗОНАНСНАЯ ТОМОГРАФИЯ основана, на получении информации на базе эффекта ядерномагнитного резонанса при изменении градиента магнитного поля с дальнейшей компьютерной обработкой результатов. МРТ позволяет оценить не только состояние поджелудочной железы, но и окружающих ее органов и мягких тканей, обычно труднодоступных для исследования: клетчатку забрюшинного пространства, лимфатические узлы, сосуды, элементы гепатодуоденальной связки. Следует особо отметить, что по демситометрической (телегистологической) картине возможно поставить точный морфологический диагноз опухоли, например, аденокарциномы. Этот метод очень хорош и перспективен в плане дифференциальной диагностики между опухолями, кистами поджелудочной железы и хроническим панкреатитом. При МРТ можно получить изображение среза поджелудочной железы, как в горизонтальной, так и во фронтальной и вертикальной плоскостях и различных аксиальных проекциях. Вместе с тем наличие некоторых инородных тел в исследуемой зоне, например, скрепочного шва после наложения тканесшивающих аппаратов, создают значительные помехи и это мешает визуализации исследуемого органа.
РЕНТГЕНОВСКИЕ КОНТРАСТНЫЕ МЕТОДЫ диагностики включают а себя целый спектр исследований, направленных на выяснение характера патологического процесса и его локализации Известно, что при обтурационной желтухе и спустя некоторое время после ее разгрузки, страдает выделительная функция печени. Поэтому такие методы как инфузирнная и пероральная холеграфия (т.е. экскреторные методы исследования) в этот период не являются информативными.
Релаксационная дуоденография предполагает исследование кишки после приема атропина или аэрона, когда по деталям рельефа слизистой оболочки и контуров кишки можно предположить наличие опухоли головки железы, фатерова соска и самой кишки. Рентгенологическими признаками опухоли являются:
сужение или расширение подковы двенадцатиперстной кишки;
изменение ее просвета;смещение желудка;
сдавление поперечно-ободочной кишки.
Отсутствие каких-либо изменений при дуоденографии говорит о необходимости дальнейших поисков. Показания к дуоденографии в настоящее время достаточно узкие - наличие клиники дуоденального стеноза.
Чрезвычайно важным и информативным методом диагностики является ретроградная панкреатохолангиография, применение которой в клинической практике значительно расширило возможности диагностики панкреато - дуоденапьного рака. При этом целесообразно контрастировать избирательно тот проток, который необходим для получения информации. При РПХГ можно выявить дистальную границу поражения вирсунгова протока и холедоха; но эта манипуляция может осложниться острым панкреатитом и должна проводиться по строгим показаниям.
Чрескожная чреспеченочная холецисто (холангио) графия преследует те же цели; что и РПХГ, но при этом контрастируете" проксимальная часть желчного дерева. При чем по ЧЧХГ можно судить о состоянии внутрипеченочных желчных протоков, а при механической желтухи это исследование может быть закончено дренированием протоков. Два момента ЧЧХГ - дренирование желчного дерева и его контрастирование - могут быть осуществлены в разное время и контрастное исследование (фистулография) может быть выполнено уже после ликвидации желтухи или, например, после лапароскопической холецистостомии.
Форма культи холедоха; уровень его "обрыва" его протяженность, а также изменения, внутрипеченочных протоков в сочетании с другими диагностическими приемами позволяют довольно точно установить причину обструкции терминального отдела холедоха. После фистулографии возможно развитие или усиление холангита, поэтому ее целесообразно проводить непосредственно накануне, оперативного вмешательства.
РАДИОИЗОПОТНОЕ ИССЛЕДОВАНИЕ (СЦИНТИГРАФИЯ) связана с внутривенным введением радиофармпрепаратов с целью получения изображения поджелудочной железы для проведения дифференциальной диагностики между воспалительными, доброкачественными и злокачественными заболеваниями, а также метастазов в печени, Для диагностики используются изотопы йода, индия, золота, технеция и селена; проводится либо сканирование печени и поджелудочной железы с двумя изотопами и "вычитанием" изображения печени, либо сцинтиграфия Sе - метионином, либо сцинтиграфия на гамма-камере. Этот метод диагностики характерен вообще очень большой лучевой нагрузкой на организм, сопоставимой с полугодовой или годовой допустимой максимальной нормой, и на поджелудочную железу в частности. Учитывая значительную сложность интерпретации скано- и сцинтиграмм, этот метод. Диагностики не может быть опорным. Кроме того, Sе - метионин в настоящее время промышленностью не выпускается. В силу проведенных выше обстоятельств он не получил широкого распространения и представляет интерес лишь в исторической перспективе.
АНГИОГРАФИЯ дополняет комплекс исслецований для выявления архитектоники артериальных сосудов, в частности, аномального их расположения, для выяснения отношения опухоли с крупными венами, в частности, верхнебрыжеечной и воротной. Для этого может быть проведена целиако- и меэентерикография, прямая и непрямая сплёнопортография. Диагностическая ценность ангиографии напрямую зависит от размера опухоли. Так при размерах опухоли до 5 см в диаметре ее информативность составила 55% а менее 2 см в диаметре - лишь 14%. Это сложный метод диагностики.
БИОПСИЯ под контролем УЗИ и КТ позволяет верифицировать заболевание и точно выверить хирургическую тактику. Но из-за малого объема взятого из опухоли материала возникают трудности при исследовании биоптата. Использование супертонких игл типа Chiba для чрескожной биопсией несколько улучшает положение. Возможно, проведение биопсии опухоли поджелудочной железы и через операционный канал фибродуоденоскопа. Осложнением пункции может быть острый панкреатит.
ЛАПАРОСКОПИЯ может преследовать как диагностические, так и лечебные цели. Осмотр печени, желчного пузыря, гепатодуоденальной связки, прямой осмотр поджелудочной железы, взятие асцитической жидкости, материала для гистологического исследования - вот неполный перечень диагностических мероприятий, позволяющих установить топический и морфологический диагноз. А техническая возможность наложения лапароскопической холецистостомы позволяет ликвидировать желчную гипертензию и предупредить тем самым такое грозное осложнение, как печеночная недостаточность. Но это инвазивный метод диагностики ограничен после ранее проведенных оперативных вмешательств на органах брюшной полости, а некоторые пациенты не могут перенести и наложение пневмоперитонеума.
ИНТРАОПЕРАЦИОННАЯ ХОЛЕДОХОСКОПИЯ незаменимое исследование при раке холедоха, ему принадлежит решающая роль в дифференциальной-диагностике между доброкачественными и злокачественными опухолями холедоха, поскольку позволяет сделать биопсию, и холедохолитиаза. Хотя ее Проведение и удлиняет время операции, это окупается ясностью диагноза и четким выбором хирургической тактики.
Выбор комплекса диагностических исследований зависит от оснащенности лечебного учреждения. Вместе с тем, следует подчеркнуть, что хотя все методы диагностики и нужно оценивать по критерию "стоимость- эффективность", но необходимо всегда стремиться к получению наиболее полной информации о характере патологического процесса. Мы считаем, что этому способствует приведенный ниже алгоритм.
Предоперационная подготовка
Предоперационная подготовка должна начинаться сразу же после установления диагноза и причины механической желтухи. Методы, объем, и сроки подготовки определяются характером заболеваний. Ее главные цели - максимально быстрая ликвидация желтухи, истощения, снижение интоксикации, нормализация различных сдвигов гомеостаза, и в конечном итоге - профилактика послеоперационных осложнений.
Даже паллиативные хирургические вмешательства у больных с ланкреатодуоденальным раком сопряжены с высокой степенью операционного риска, а механическая желтуха нередко приобретает характер главного самостоятельного заболевания. И поэтому ее ликвидация должна рассматриваться в ряду таких же неотложных мер, как операция при острой кишечной необходимости или купирование почечной колики.
Принципы инфузионной терапии и лекарственного лечения являются достаточно стандартными и хорошо известными, но тем не менее следует подчеркнуть, что оно приносит пользу только на фоне разгрузки билиарной системы - ведущего звена предоперационной подготовки. К базисному лечению относятся:
внутривенное введение 5-10% раствора глюкозы до 1,5 л в сутки, как энергетического субстрата, для восстановления запаса гликогена в печени, для улучшения детоксикационной функции печени;
внутривенное введение белковых и аминокислотных смесей, солевых и полионных растворов, плазмы, альбумина, протеина, гепатостерила, вамина, реополиглюкина для восстановления нарушенных функций печени;
назначение витаминов группы «В», жирорастворимых витаминов - А, К, Д, Е, которые не всасываются из просвета кишечника из-за отсутствия в нем желчи;
назначение препаратов «защиты печени» - метионина, липокаина, витогепата, и т.д., улучшающих кровообращение в печени и регенерацию печеночной ткани;
назначение трентала, пентоксофелина и актовегина для улучшения окислительно-восстановительных процессор и гепатоцитах;
назначение эссенциале, как источника незаменимых аминокислот и фосфолипидов;
назначение викасола - провитамина «К» для увеличения синтеза протромбина и профилактики холемических кровотечений;
назначение глютаминовой кислоты, связывающей аммиак и выводящие его через почки, для профилактики печеночной недостаточности, L-аргинин;
антибиотики при гнойном холангите (рифаксимин, ванкамицин, эритромицин, метронидозон);
аминогликозиды (неомицин, мономици) противопоказаны из-за нефротоксического действия.
Декомпрессия билиарной системы. Двухэтапный метод лечения синдрома механической желтухи, осложняющей течение опухолей панкреатодуоденальной области, в настоящий момент, является общепризнанным среди большинства хирургов. Главной задачей первого этапа является ликвидация желтухи. Внедрение в клиническую практику малоинвазивных методов купирования билиарной гипертензии позволяет с минимальной травмой подготовить пациентов к оперативному вмешательству. К подобным методам «разгрузки» желчевыводящей системы относятся лапароскопическая и чрескожная холецистостомия, чрескожная гепатохолангиостомия, эндоскопическая папиллосфинктеротомия, стёнтирование холедоха.
Выбор какого - либо из этих способов определяется прежде всего уровнем обтурации желчевыводящих путей, оснащенности лечебного учреждения, наличием квалифицированного персонала, состоянием больного, а также наличием или отсутствием признаков генерализации процесса и асцита. Достаточно точно определить уровень блока желчного дерева в абсолютном большинстве случаев позволяет ультразвуковое исследование. Его данные и являются отправной точкой для определения возможного способа декомпрессии желчевыводящей системы.
При наличии обструкции на уровне фатерова соска с целью его осмотра прибегают к фибродуоденоскопии, При подтверждении опухолевого поражения выполняется супрапапиллярная холедоходуоденостомия. Чаще всего после этой манипуляции в кишку под давлением начинает поступать желчь. Если опухоль распространяется на интрадуоденальный отдел холедоха, то желчеотток не восстанавливается. В таких случаях после выполнения ЭРПХГ целесообразно прибегать к стентированию холедоха. Эндоскопический способ декомпрессии в виде стентирования зоны опухолевой обструкции можно пытаться применить и при более проксимальных уровнях блока. Как способ восстановления естественного пассажа желчи, если его удается выполнить, ретроградное стёнтирование является альтернативой оперативному вмешательству у пациентов с высоким операционным риском и/или признаками генерализации опухолевого процесса.
При ультразвуковых признаках блока на уровне головки поджелудочной железы и наличии увеличенного желчного пузыря чаще всего можно произвести либо лапароскопическую, либо чрескожную чреспеченочную холецистостомию под УЗИ - контролем. Если сравнивать, эти методы между собой по траематичности, глубине анестезиологического пособия, возможности выполнить дренирование желчного пузыря, когда он не выступает из - под края реберной дуги, когда имеется спаечный процесс после ранее проведенных операций на органах верхнего этажа брюшной полости, то ЧЧХС является явно предпочтительнее. Сложности в выполнении ЧЧХС под УЗИ - наведением могут возникать при небольших размерах "ложа"; желчного пузыря или плохой его визуализации.
Чрескожная гепатохолангиостомия выполняется при проксимальном блоке желчевыводящих путей, когда опухоль распространяется до гепатикохоледоха или до бифуркации или долевых протоков, а также при дистальном уровне поражения в тех случаях, когда желчный пузырь "отключен", или после проведенной ранее холецистэктомии. Эта манипуляция проводится под ультразвуковым или рентгентелевизионным контролем, и может быть осуществлена в виде наружного или наружно - внутреннего дренирования. В последнем варианте дренаж, если это удается, проводится через зону обструкции в дистальный отдел желчевыводящих путей или в двенадцатиперстную кишку, и таким образом восстанавливается естественный пассаж желчи. Вслед за наружновнутренним дренированием у пациентов с признаками генерализации опухоли может быть выполнено антеградное эндобилиарное протезирование, что избавит больного от подобного по эффекту, но гораздо более травматичного открытого вмешательства.
Безусловно, из арсенала средств ликвидации желчной гипертензии не исключаются и хирургическая холецистостомия и формирование обходных билиодигестивных анастомозов. Но в любом случае необходимо стремиться к наименее травматичному вмешательству, имея в виду, что оно должно быть безопасным, не увеличивать риск предстоящей операции, не вести к спаечному процессу, а самое главное - быстро устранять эндотоксемию.
Реинфузия желчи должна проводиться предпочтительно в просвет двенадцатиперстной кишки через тонкий зонд. Впервые два-три дня после разгрузки желчь является токсичной из-за высокого содержания аммиака, и в эти дни ее возврат в желудочно-кишечный тракт нецелесообразен. Дебит желчи за сутки чаще всего от 0,5 до 1,5 л, но нередко после декомпрессии может достигать и 2-3 л. Вся выделяющаяся желчь должна быть возвращена в кишечник для профилактики ахолии! Лишь при категорическом отказе от проведения тонкого зонда в двенадцатиперстную кишку можно разрешить пить желчь, защищая слизистую оболочку желудка обволакивающими препаратами.
Эфферентная терапия - один из элементов предоперационной подготовки, "ее применение по литературным данным считается показанным у 30-40% больных уже при второй степени гепатоцеребральной недостаточности в условиях стабилизации гемодинамики и сохранении выделительной функции почек при:
гипербилирубинемии, 150 мкмоль/л и более;
лабораторных показателях - увеличение ACT и АЛТ в 4 раза и более, увеличение ЩФ в 5 раз и более,увеличение молекул средней массы в 2 раза и более.
В качестве предоперационной подготовки проводится плазмаферез - 2-4 сеанса с интервалом 2-3 дня и объемом элиминации плазмы за один сеанс не более 500-800 мл. При выраженном холестазе применяется метод плазмаобмена:
за 1 сеанс - 40% объема циркулирующей плазмы;
за 2 сеанса - до 70% объема циркулирующей плазмы;
за 3 сеанса - более 70% объема циркулирующей плазмы;
за 4 сеанса -100% объема циркулирующей плазмы в сочетании с плазмосорбцией на волокнистых сорбентах.
В более тяжелых экстренных случаях, например, при остром холангите, когда необходима срочная подготовка, лечение проводится непосредственно на кануне операции. В этих случаях предпочтителен один сеанс гемосорбции, которая более эффективна элиминирует метаболиты. Повторное проведение гемосорбции приводит к травме форменных элементов крови и разрушению белковых субстратов, к угрозе кровотечения при операции.
Указанные методы детоксикации могут быть проведены и в послеоперационном периоде при прогрессировании печеночной недостаточности, гнойном холангите, тяжелом панкреатите и обширном нагноении послеоперационной раны.
Общим противопоказанием для проведения эфферентной терапии служит геморрагический синдром и агональное состояние больного.
Энтеросорбция. Экстракорпоральные методы детоксикации, организма ограничены известными недостатками и дороговизной применяемой для этого аппаратуры. Для энтеросорбции практически нет противопоказаний, кроме пареза желудочно-кишечного тракта. Она подкупается своей простотой и высоким клиренсом токсических метаболитов. По литературным данным 2-3- дневная энтеросорбция по эффективности равна 1 сеансу гемосорбции. Применяемые для энтеросорбции препараты недороги и доступны. К ним относятся углеродные соединения - карболен, ваулен, полифепан, кремний-органические соединения - аэросил, соединения на основе поливинилпирролидона - энтеросорб, энтеродез; полисорб в суточной дозировке 80-100 кубических сантиметров. Энтеросорбция заметно, снижает уровень билирубина, креатинина, среднемолекулярных пептидов.
Выбор срока оперативного лечения определяется клинико-лабораторными критериями, стабилизацией прежде всего показателей пигментного обмена, снижением явлений эндотоксемией, а также улучшением аппетита и сна. Ориентировочный срок предоперационной подготовки 2-3 недели с момента начала лечения. Уменьшение, равно как и укорочение этого срока может неблагоприятно повлиять на исход оперативного лечения.
Оперативное лечение.
Оперативный доступ должен обеспечивать минимум травматичности, оптимальный обзор желчных путей и возможность манипуляций на окружающих органах. На наш взгляд этим требованиям отвечает срединная лапаротомия от мечевидного отростка и ниже пупка на 5 - 6 см.
При ЖКБ, осложненный холедохолитиазом изъятие камней из холедоха может представлять значительные трудности, как и сама холецистэктомия. Вариантами завершения оперативного вмешательства могут быть следующие:
холкцистодигеставные анастомозы;
супрадуоденальная холедохопитатомия;
холедоходуоденостомия;
трансдуоденальная папилюсфинитеротомия;
наружное дренирование желчных протоков.
Наиболее предпочтительно наложение анастомоза на отключенной по Ру петле кишки:
реконструктирвная операция на желчных протоках;
сквозной (сменный) транспеченочнный дренаж;
дренажи Фолкера.
Завершение операции - только при полном отсутствии подтекании желчи и крови.
При лечении рака органов панкреатодуоденальной зоны приходится решать как чисто онкологические, так и специфические проблемы, связанные с этой локализацией опухоли. До настоящего времени основным методом лечения рака этих локализаций является хирургический, а выбор того или иного метода оперативного вмешательства зависит от многих факторов:
первичной локализации опухоли;
степени распространенности опухолевого процесса;
гистологической структуры, формы роста и степени дифференцировки опухоли;
степени операционного риска, зависящего от нарушения функции различных органов и систем, вызванного опухолевым процессом, желтухой, сопутствующими заболеваниями, возрастом и другими факторами;
степени нарушения функции поджелудочной железы после операция;
продолжительности жизни после операций.
1. Локализация опухоли при раке органов панкреатодуоденальной зоны имеет большое значение, во многом обусловливая частоту резектабельности (от 45% при раке большого дуоденального сосочка до 8-13 % при других локализациях рака).
2. Распространение опухоли, как и локализация процесса, влияет не только на частоту резектабельности, но и на выбор способа паллиативного пособия. Местное распространение опухоли за пределы поджелудочной железы (кроме прорастания в двенадцатиперстную кишку и дисталышй отдел холедоха) можно считать противопоказанием к радикальной операции. Поражение крючкообразного отростка железы, как правило, исключает резекцию. Отдаленные метастазы или метастазы в области лимфоузлов проксимальной части гепатодуоденальной связки, воротной или нижней полой вены, брыжейки поперечной ободочной кишки или аорты являются противопоказанием к радикальной операции. На выбор вида операции влияет общее состояние больного. Пожилой возраст больного, длительная желтуха, выраженные сопутствующие заболевания, особенно сердечно-сосудистые, легочные, сахарный диабет, а также ожирение являются противопоказанием к радикальной операции. Из всех перечисленных общих противопоказаний к радикальным операциям ведущее место занимает желтуха. При этом тяжесть состояния больного возрастает пропорционально степени и тяжести желтухи, что следует принимать во внимание при выборе метода операции.
3. Радикальной операцией при раке головки поджелудочной железы, большого дуоденального сосочка и дистального отдела общего желчного протока следует считать гастропанкреатодуоденальную резекцию, а при раке тела поджелудочной железы - тотальную панкреатэктомию. т.е. операции всегда связанные с высоким риском развития интра- и послеоперационных осложнений, а также нарушением секреторной и инкреторной функций железы. Вопросы компенсации функций поджелудочной железы очень сложны, поэтому эти факторы также должны учитываться при выборе метода операции как в отношении ее объема, так и в отношении включения оставшейся части поджелудочной железы в процесс пищеварения. Выбор метода операции при раке желчного пузыря также зависит от распространенности опухолевого процесса и общего состояния больного, т.е. от наличия общих противопоказаний.
4. Обычную холециотэктомию можно считать достаточно радикальной лишь при раке, который случайно выявлен уже после операции при гистологическом исследования удаленного желчного пузыря. Если же на операции макроскопически можно диагностировать опухоль желчного пузыря, то она уже должна дополняться удалением ложа желчного пузыря. При врастании опухоли в серозный покров пузыря операция должна дополняться клиновидной резекцией прилегающей ткани печени. При проксимальной локализации рака внепеченочных желчных протоков единственно радикальной операцией может быть резекция протока (отступя не менее чем на 1 см от края опухоли) с удалением лимфатического аппарата в области печеночно-двенадцатиперстной связки и формированием анастомоза между печеночным протоком и желудочно-кишечным трактом.
5. По мнению некоторых авторов, при раке большого дуоденального сосочка, если опухоль не вышла за пределы органа, может быть выполнена трансдуоденальная папиллэктомия или один из вариантов расширенной папиллэктомии. А наличие рака двенадцатиперстной кишки уже является показанием к выполнению дуоденэктомии.
Низкий процент резецирования, большие технические трудности и высокий риск выполнения радикальных операций служат причинами того, что большинство хирургов предпочитают производить паллиативные вмешательства при раке органов панкреатодуоденальной зоны, если даже опухоль можно удалить. Более того, паллиативная операция при определенной стадии, форме роста и возрасте больного является часто единственно возможным видом хирургического пособия.
Паллиативные операции преследуют следующие цели:
устранение желтухи;
улучшение пассажа кишечного содержимого;
включение в пищеварение желчи и сока поджелудочной железы;
снятие болей.
Важнейшая роль принадлежит здесь созданию различите типов билиодигеставных анастомозов. Однако при локализации опухоли в проксимальных отделах желчных протоков даже и такая операция далеко не всегда выполнима и в подобных ситуациях приходится прибегать к наружному отведению желчи, либо к реканализации магистральных желчных протоков на дренажах различного типа.
Бурное развитие в последние годы технического прогресса в медицине привело к разработке нового типа паллиативных операций при раке органов панкреатодуоденальной зоны: эндоскопической папиллосфинктеротомии при раке большого дуоденального сосочка, дистального отдела общего желчного протока и поджелудочной железы; рентгеноэндобилиарные вмешательства при раке проксимальных отделов внепеченочных желчных протоков. В последние годы разработан в эксперименте и стал применяться в практической медицине метод криодеструкции опухолей поджелудочной железы. Криодеструкция опухоли позволяет уменьшить болевой синдром, а также вызывает девитализацию опухолевых клеток. Возможно со временем криодеструкция опухолей поджелудочной железы сможет быть методом выбора и при локализованных опухолях у больных с тяжелой сопутствующей патологией, когда риск выполнения гастропанкреатодуоденальной резекции или тотальной панкреатэктомии представляется крайне высоким.
Однако дальнейшее расширение объема операции, поиски нового типа операций не могут существенно повлиять на продолжительность жизни больных даже, казалось бы, после радикальных операций. Поэтому вполне закономерны попытки лекарственного и лучевого воздействия на опухоли панкреатодуоденальной зона.
В настоящее время химиотерапевтическое лечение рака органов панкреатодуоденальной зоны находится в стадии разработки и для практического применения не может быть рекомендована ни одна из схем лечения, хотя, по данным отдельных авторов, наиболее эффективным при раке поджелудочной железы является сочетание митомицина С, стрептозотоцина и 5-фторурацила.
Разрабатываются также методы и лучевого лечения. Лучевая терапия неоперабельного рака поджелудочной железы снимает болевой синдром и в 2,5 раза продлевает жизнь больных по сравнению с паллиативными операциями. Но оптимальным для проведения лучевой терапии является сочетание предварительно выполненной операции с формированием билиодигеставного анастомоза с последующим облучением до СОД 50-70 гр. По мнению некоторых зарубежных авторов, комбинированное лечение (радикальная операция + послеоперационная адьювантная лучевая терапия) должно шире применяться и в лечении операбельных форм рака поджелудочной железы и большого дуоденального сосочка.
Оценивать результаты леченая рака органов панкреатодуоденальной зоны следует с учетом многих факторов: размеров опухоли, ее гистологической структуры, степени анаплазии, глубиной инвазии. Так, при раке желчного пузыря наихудшие результаты наблюдаются при прорастании опухолью серозного покрова пузыря, особенно при низкодифференцированных раках. Инфильтрирующий рост опухоли, ее низкодифференодроваяная структура, а также метастазы в регионарных лимфоузлах значительно ухудшают прогноз при раке поджелудочной железы.
Следовательно, одним из путей улучшения результатов лечения рака органов панкреатодуоденальной зоны является его своевременных являются: позднее обращение пациентов за медицинской помощью, продолжительное наблюдение за ними до госпитализации вследствие отсутствия патогномоничных симптомов на ранних этапах заболевания, при развитии желтухи необоснованно длительное обследование больных в инфекционных стационарах.
В настоящее же время 5-летняя выживаемость после, казалось бы, радикальных операций, по данным различных авторов, колеблется в пределах от 0 до 14% при раке поджелудочной железы и от 24 до 50% - при раке большого дуоденального сосочка. Средняя же продолжительность жизни при раке желчного пузыря и внепеченочных желчных протоков составляет лишь месяцы.
- ← предыдущая
- Повреждения живота
- Хирургический шов (Буянов В.М., Егиев В.Н., Удотов О.А.)
- следующая →
Читайте также:
-
Абдоминальный сепсис
В настоящее время основной проблемой в ургентной хирургии и интенсивной терапии остается лечение больных, у которых заболевание характеризуется развит…
-
Актуальные вопросы хирургического лечения язвенной болезни желудка и 12 перстной кишки
И желудок и 12пк являются очень частыми объектами хирургических вмешательств, а наиболее частой причиной этих вмешательств является язвенная болезнь…
-
Антиагреганты в лечении ишемической болезни сердца
Ишемическая болезнь сердца (ИБС) во многих экономически развитых странах, несмотря на достаточно высокий уровень развития медицины, является главной п…